
Сви иЛиве садржаји су медицински прегледани или проверени како би се осигурала што већа тачност.
Имамо стриктне смјернице за набавку и само линкамо на угледне медијске странице, академске истраживачке институције и, кад год је то могуће, медицински прегледане студије. Имајте на уму да су бројеви у заградама ([1], [2], итд.) Везе које се могу кликнути на ове студије.
Ако сматрате да је било који од наших садржаја нетачан, застарио или на неки други начин упитан, одаберите га и притисните Цтрл + Ентер.
Паратироидне жлезде
Медицински стручњак за чланак
Последње прегледано: 04.07.2025

Шведски научник С. Сандстром је 1879. године описао паратироидне жлезде код људи и дао им име. Паратироидне жлезде су витални органи. Њихова функција је да производе и луче паратироидни хормон (ПТХ), један од главних регулатора метаболизма калцијума и фосфора.
Упарена горња паратироидна жлезда (glandula parathyroidea superior) и доња паратироидна жлезда (glandula parathyroidea inferior) су округла или јајаста тела која се налазе на задњој површини сваког од режњева штитне жлезде: једна жлезда на врху, друга на дну. Дужина сваке жлезде је 4-8 мм, ширина је 3-4 мм, дебљина је 2-3 мм. Број ових жлезда није константан и може варирати од 2 до 7-8, у просеку их има четири. Укупна маса жлезда је у просеку 1,18 г.
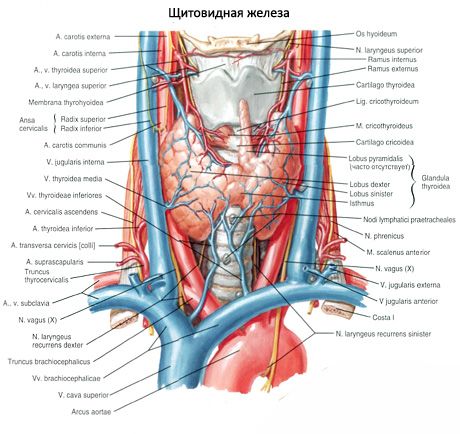
Паратироидне жлезде се разликују од штитне жлезде по светлијој боји (код деце су бледо ружичасте, код одраслих - жућкасто-смеђе). Често се паратироидне жлезде налазе на месту продора у ткиво штитне жлезде доњих штитних артерија или њихових грана. Паратироидне жлезде су од околних ткива одвојене сопственом фиброзном капсулом, из које се слојеви везивног ткива протежу у жлезде. Потоње садрже велики број крвних судова и деле паратироидне жлезде на групе епителних ћелија.
Паренхим жлезда формирају главни и ацидофилни паратироцити, који формирају врпце и кластере окружене танким сноповима влакана везивног ткива. Обе врсте ћелија се сматрају различитим фазама развоја паратироцита. Главни паратироцити имају полиедарски облик, базофилну цитоплазму са великим бројем рибозома. Међу овим ћелијама се разликују тамне (активно секретујуће) и светле (мање активне). Ацидофилни паратироцити су велики, са јасним контурама, садрже много малих митохондрија са честицама гликогена.
Хормон паратироидних жлезда, паратироксин (паратироидни хормон), је протеинског састава и укључен је у регулацију метаболизма фосфора и калцијума. Паратироидни хормон смањује излучивање калцијума урином и повећава његову апсорпцију у цревима у присуству витамина Д. Тирокалцитонин је антагонист паратироидног хормона.
Ембриогенеза паратироидних жлезда
Паратироидне жлезде се развијају из епитела парних III и IV шкржних џепова. У 7. недељи развоја, епителни рудименти тела се одвајају од зидова шкржних џепова и, у процесу раста, померају се у каудалном правцу. Накнадно, формирајуће паратироидне жлезде заузимају стални положај за њих на задњим површинама десног и левог режња штитне жлезде.
 [ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
[ 7 ], [ 8 ], [ 9 ], [ 10 ], [ 11 ], [ 12 ]
Крвни судови и живци паратироидних жлезда
Снабдевање крвљу паратироидних жлезда обезбеђују гране горње и доње тироидне артерије, као и езофагеалне и трахеалне гране. Венска крв истиче кроз истоимене вене. Инервација паратироидних жлезда је слична инервацији штитне жлезде.
Карактеристике паратироидних жлезда повезане са старењем
Укупна маса паратироидних жлезда код новорођенчета флуктуира између 6 и 9 мг. Током прве године живота њихова укупна маса се повећава 3-4 пута, до 5. године се поново удвостручује, а до 10. године се утростручује. После 20 година, укупна маса четири паратироидне жлезде достиже 120-140 мг и остаје константна до старости. У свим узрастима, маса паратироидних жлезда код жена је нешто већа него код мушкараца.
Обично особа има два пара паратироидних жлезда (горњу и доњу), које се налазе на задњој површини штитне жлезде, изван њене капсуле, близу горњег и доњег пола. Међутим, број и локализација паратироидних жлезда могу варирати; понекад се налази и до 12 паратироидних жлезда. Могу се налазити у ткиву штитне и тимусне жлезде, у предњем и задњем медијастинуму, у перикарду, иза једњака, у пределу бифуркације каротидне артерије. Горње паратироидне жлезде имају облик спљоштеног јајета, доње су сферне. Њихове димензије су приближно од 6x3 до 4x1,5 - 3 мм, укупна тежина је од 0,05 до 0,5 г, боја је црвенкаста или жућкасто-смеђа. Снабдевање крвљу паратироидних жлезда се врши углавном гранама доње штитне артерије, венски одлив се одвија кроз вене штитне жлезде, једњака и трахеје. Паратироидне жлезде инервишу симпатичка влакна рекурентних и горњих ларингеалних живаца, парасимпатичку инервацију врше вагусни живци. Паратироидне жлезде су прекривене танком капсулом везивног ткива; септе које се пружају од ње продиру у жлезде. Оне садрже крвне судове и нервна влакна. Паренхим паратироидне жлезде састоји се од паратироцита, или главних ћелија, међу којима се, према степену обојености, разликују хормонски активне светле или сјајне ћелије, као и мирујуће тамне ћелије. Главне ћелије формирају кластере, струне и кластере, а код старијих особа - фоликуле са колоидом у шупљини. Код одраслих се појављују ћелије, смештене углавном дуж периферије паратироидне жлезде, обојене еозином - еозинофилне или оксифилне ћелије, које су дегенеришуће главне ћелије. У паратироидне жлезде могу се наћи и прелазни облици између главних и оксифилних ћелија.
Први успеси у разјашњавању питања синтезе, декодирања структуре, проучавања метаболизма паратироидног хормона постигнути су после 1972. године. Паратироидни хормон је једноланчани полипептид који се састоји од 84 аминокиселинска остатка, лишен цистеина, са молекулском тежином од приближно 9500 далтона, формиран у паратироидним жлездама из биопрекурсора - пропаратироидног хормона (проПТХ), који има 6 додатних аминокиселина на NH2 крају. ПроПТХ се синтетише у главним ћелијама паратироидних жлезда (у њиховом грануларном ендоплазматском ретикулуму) и у процесу протеолитичког цепања у Голџијевом апарату се претвара у паратироидни хормон. Његова биолошка активност је знатно нижа од активности ПТХ. Очигледно, проПТХ је одсутан у крви здравих људи, али у патолошким стањима (са аденомом паратироидних жлезда) може се излучивати у крв заједно са ПТХ. Недавно је откривен прекурсор проПТХ, препроПТХ, који садржи додатних 25 аминокиселинских остатака на NH2-терминусу. Дакле, препроПТХ садржи 115 аминокиселинских остатака, проПТХ - 90, а ПТХ - 84.
Структура говеђег и свињског паратироидног хормона је сада у потпуности утврђена. Људски паратироидни хормон је изолован из аденома паратироидних жлезда, али је његова структура само делимично дешифрована. Постоје разлике у структури паратироидног хормона, али животињски и људски паратироидни хормони показују унакрсну имунореактивност. Полипептид који се састоји од првих 34 аминокиселинска остатка практично задржава биолошку активност природног хормона. То нам омогућава да претпоставимо да преосталих скоро % молекула на карбоксилном крају није директно повезано са главним ефектима паратироидног хормона. Фрагмент 1-29 паратироидног хормона такође показује одређену биолошку и имунолошку активност. Биолошки неактивни фрагмент 53-84 такође показује имунолошки ефекат, тј. ова својства паратироидног хормона показују најмање 2 дела његовог молекула.
Паратироидни хормон који циркулише у крви је хетероген и разликује се од нативног хормона који луче паратироидне жлезде. У крви се разликују најмање три различите врсте паратироидног хормона: интактни паратироидни хормон са молекулском тежином од 9.500 далтона; биолошки неактивне супстанце из карбоксилног дела молекула паратироидног хормона са молекулском тежином од 7.000-7.500 далтона; биолошки активне супстанце са молекулском тежином од око 4.000 далтона.
Још мањи фрагменти су пронађени у венској крви, што указује да су се формирали на периферији. Главни органи у којима су се формирали фрагменти паратироидног хормона били су јетра и бубрези. Фрагментација паратироидног хормона у овим органима била је повећана код патологије јетре и хроничне бубрежне инсуфицијенције (ХБИ). Под овим условима, фрагменти паратироидног хормона остајали су у крвотоку знатно дуже него код здравих особа. Јетра је апсорбовала углавном интактни паратироидни хормон, али није уклањала ни карбоксил-терминалне ни амино-терминалне фрагменте паратироидног хормона из крви. Бубрези су играли водећу улогу у метаболизму паратироидног хормона. Они су чинили скоро 60% метаболичког клиренса карбоксил-терминалног имунореактивног хормона и 45% амино-терминалног фрагмента паратироидног хормона. Главно подручје метаболизма активног амино-терминалног фрагмента паратироидног хормона биле су кости.
Откривена је пулсирајућа секреција паратироидног хормона, најинтензивнија ноћу. Након 3-4 сата од почетка ноћног сна, његов садржај у крви је 2,5-3 пута већи од просечног дневног нивоа.
Главна функција паратироидног хормона је одржавање хомеостазе калцијума. Истовремено, серумски калцијум (укупни и посебно јонизовани) је главни регулатор секреције паратироидног хормона (смањење нивоа калцијума стимулише секрецију паратироидног хормона, док је повећање сузбија), тј. регулација се спроводи по принципу повратне спреге. У условима хипокалцемије, конверзија проПТХ у паратироидни хормон се повећава. Садржај магнезијума у крви такође игра важну улогу у ослобађању паратироидног хормона (његов повећан ниво стимулише, док смањен ниво сузбија секрецију паратироидног хормона). Главне мете паратироидног хормона су бубрези и скелетне кости, али је познат ефекат паратироидног хормона на апсорпцију калцијума у цревима, толеранцију угљених хидрата, ниво серумских липида, његова улога у развоју импотенције, свраба коже итд.
Да би се окарактерисао ефекат паратироидног хормона на кости, потребно је дати кратке информације о структури коштаног ткива, карактеристикама његове физиолошке ресорпције и ремоделирања.
Познато је да се највећи део калцијума у телу (до 99%) налази у коштаном ткиву. Пошто се у костима налази у облику фосфор-калцијумских једињења, % укупног садржаја фосфора се такође налази у костима. Њихово ткиво, упркос својој очигледној статичној природи, стално се ремоделира, активно васкуларизује и има висока механичка својства. Кост је динамички „депо“ фосфора, магнезијума и других једињења неопходних за одржавање хомеостазе у метаболизму минерала. Њена структура укључује густе минералне компоненте које су уско повезане са органском матрицом, која се састоји од 90-95% колагена, малих количина мукополисахарида и неколагенских протеина. Минерални део кости састоји се од хидроксиапатита - његова емпиријска формула је Ca10 (PO4) 6 (OH) 2 - и аморфног калцијум-фосфата.
Кост формирају остеобласти који потичу од недиференцираних мезенхимских ћелија. То су мононуклеарне ћелије које учествују у синтези компоненти органског коштаног матрикса. Налазе се у монослоју на површини кости и у блиском су контакту са остеоидом. Остеобласти су одговорни за таложење остеоида и његову накнадну минерализацију. Производ њихове виталне активности је алкална фосфатаза, чији је садржај у крви индиректни показатељ њихове активности. Окружени минерализованим остеоидом, неки остеобласти се претварају у остеоците - мононуклеарне ћелије, чија цитоплазма формира канале повезане са каналима суседних остеоцита. Они не учествују у ремоделирању костију, али су укључени у процес перилакунарног разарања, што је важно за брзу регулацију нивоа калцијума у крвном серуму. Ресорпцију костију спроводе остеокласти - џиновске полинуклеарне ћелије, очигледно настале спајањем мононуклеарних макрофага. Такође се претпоставља да прекурсори остеокласта могу бити хематопоетске матичне ћелије коштане сржи. Покретни су, формирају слој у контакту са кости, налазе се у подручјима њене највеће ресорпције. Због ослобађања протеолитичких ензима и киселе фосфатазе, остеокласти изазивају разградњу колагена, разарање хидроксиапатита и уклањање минерала из матрикса. Новоформирано слабо минерализовано коштано ткиво (остеоид) је отпорно на остеокластичну ресорпцију. Функције остеобласта и остеокласта су независне, али међусобно координисане, што доводи до нормалног ремоделирања скелета. Раст костију у дужину зависи од ендохондралне осификације, раст у ширину и дебљину - од периосталне осификације. Клиничке студије са 47 Ca су показале да се до 18% укупног садржаја калцијума у скелету обнавља сваке године. Када су кости оштећене (преломи, инфективни процеси), измењена кост се ресорбује и формира се нова кост.
Ћелијски комплекси укључени у локални процес ресорпције и формирања костију називају се основне вишећелијске јединице ремоделирања (БЈР). Оне регулишу локалну концентрацију калцијума, фосфора и других јона, синтезу органских компоненти костију, посебно колагена, његову организацију и минерализацију.
Главни ефекат паратироидног хормона у костима скелета јесте појачавање процеса ресорпције, утичући и на минералне и на органске компоненте коштане структуре. Паратироидни хормон подстиче раст остеокласта и њихову активност, што је праћено појачаним остеолитичким ефектом и повећањем ресорпције костију. У овом случају, кристали хидроксиапатита се растварају уз ослобађање калцијума и фосфора у крв. Овај процес је главни механизам за повећање нивоа калцијума у крви. Састоји се од три компоненте: мобилизација калцијума из перилакунарне кости (дубоки остеоцити); пролиферација ћелија остеопрогенератора у остеокласте; одржавање константног нивоа калцијума у крви регулисањем његовог ослобађања из кости (површински остеоцити).
Дакле, паратироидни хормон у почетку повећава активност остеоцита и остеокласта, појачавајући остеолизу, узрокујући повећање нивоа калцијума у крви и повећано излучивање калцијума и оксипролина урином. Ово је први, квалитативни, брзи ефекат паратироидне хормона. Други ефекат паратироидне хормона на кости је квантитативни. Повезан је са повећањем фонда остеокласта. Са активном остеолизом долази до стимулуса за повећану пролиферацију остеобласта, активирају се и ресорпција и формирање костију са претежношћу ресорпције. Са вишком паратироидне хормона долази до негативног коштаног баланса. Ово је праћено прекомерним излучивањем оксипролина - производа разградње колагена и сијалних киселина које су укључене у структуру мукополисахарида. Паратироидни хормон активира циклични аденозин монофосфат (цАМП). Повећано излучивање цАМП урином након примене паратироидне хормона може послужити као индикатор осетљивости ткива на њега.
Најважнији ефекат паратироидног хормона на бубреге је његова способност да смањи реапсорпцију фосфора, повећавајући фосфатурију. Механизам смањења у различитим деловима нефрона је различит: у проксималном делу, овај ефекат паратироидног хормона је последица повећане пропустљивости и јавља се уз учешће цАМП-а, док у дисталном делу не зависи од цАМП-а. Фосфатурни ефекат паратироидног хормона се мења са недостатком витамина Д, метаболичком ацидозом и смањеним садржајем фосфора. Паратироидни хормони благо повећавају укупну тубуларну реапсорпцију калцијума. Истовремено, смањују је у проксималним деловима, а повећавају у дисталним деловима. Ово последње је од доминантног значаја - паратироидни хормон смањује клиренс калцијума. Паратироидни хормон смањује тубуларну реапсорпцију натријума и његовог бикарбоната, што може објаснити развој ацидозе код хиперпаратироидизма. Повећава формирање 1,25-диоксихолекалциферола 1,25(OH2 ) D3 у бубрезима - активног облика витамина D3. Ово једињење повећава реапсорпцију калцијума у танком цреву стимулишући активност специфичног протеина који везује калцијум (CaBP) у његовом зиду.
Нормалан ниво паратироидног хормона је у просеку 0,15-0,6 нг/мл. Варира у зависности од старости и пола. Просечан садржај паратироидног хормона у крви људи старости 20-29 година је (0,245±0,017) нг/мл, 80-89 година - (0,545±0,048) нг/мл; ниво паратироидног хормона код жена старијих од 70 година је (0,728±0,051) нг/мл, код мушкараца истих година - (0,466±0,40) нг/мл. Дакле, садржај паратироидног хормона расте са годинама, али у већој мери код жена.
По правилу, за диференцијалну дијагнозу хиперкалцемије треба користити неколико различитих тестова.
Представљамо клиничку и патогенетску класификацију коју смо развили, на основу класификације О. В. Николајева и В. Н. Таркајеве (1974).
Клиничка и патогенетска класификација болести повезаних са оштећеном секрецијом паратироидног хормона и осетљивошћу на њега
Примарни хиперпаратиреоидизам
- Према патогенези:
- хиперфункционални аденом(и);
- хиперплазија ОГД-а;
- хиперфункционални паратироидни карцином;
- мултипла ендокрина неоплазија типа I са хиперпаратироидизмом (Вермеров синдром);
- Мултипла ендокрина неоплазија типа II са хиперпаратироидизмом (Сиплеов синдром).
- Према клиничким карактеристикама:
- облик костију:
- остеопоротични,
- фиброцистични остеитис,
- „Паџетоид“;
- висцеропатски облик:
- са претежним оштећењем бубрега, гастроинтестиналног тракта, неуропсихијатријске сфере;
- мешовити облик.
- облик костију:
- Низводно:
- љуто;
- хронични.
Секундарни хиперпаратиреоидизам (секундарна хиперфункција и хиперплазија паратироидних жлезда са продуженом хипокалцемијом и хиперфосфатемијом)
- Бубрежна патологија:
- хронична бубрежна инсуфицијенција;
- тубулопатија (тип Олбрајт-Фанкони);
- бубрежни рахитис.
- Патологија црева:
- синдром малапсорпције.
- Патологија костију:
- сенилна остеомалација;
- породиљски;
- идиопатски;
- Пеџетова болест.
- Недостатак витамина Д:
- болест бубрега;
- јетра;
- наследни ензимски недостаци.
- Малигне болести: мијелом.
Терцијарни хиперпаратиреоидизам
- Аутономно функционишући аденом(и) паратироидних жлезда, који се развијају на позадини дуготрајног секундарног хиперпаратироидизма.
Псеудохиперпаратиреоидизам
- Производња паратироидног хормона туморима непаратироидног порекла.
Хормонски неактивне цистичне и туморске формације паратироидних жлезда
- Циста.
- Хормонски неактивни тумори или карциноми.
Хипопаратиреоидизам
- Урођена неразвијеност или одсуство паратироидних жлезда.
- Идиопатског, аутоимуног порекла.
- Постоперативни, развијен у вези са уклањањем паратироидних жлезда.
- Постоперативно због оштећеног снабдевања крвљу и инервације.
- Оштећења од зрачења, егзогена и ендогена (спољашња радиотерапија, лечење болести штитне жлезде радиоактивним јодом).
- Оштећење паратироидних жлезда услед хеморагије или инфаркта.
- Инфективне лезије.
Псеудохипопаратиреоидизам
- Тип I - неосетљивост циљних органа на паратироидни хормон, зависна од аденилат циклазе;
- Тип II - неосетљивост циљних органа на паратироидни хормон, независно од аденилат циклазе, могуће аутоимуног порекла.
Псеудопсеудохипопаратиреоидизам
Присуство соматских знакова псеудохипопаратиреоидизма код здравих рођака у породицама пацијената са псеудохипопаратиреоидизмом без карактеристичних биохемијских поремећаја и без тетаније.
 [ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]
[ 13 ], [ 14 ], [ 15 ], [ 16 ], [ 17 ], [ 18 ], [ 19 ], [ 20 ], [ 21 ]
Использованная литература

