
Сви иЛиве садржаји су медицински прегледани или проверени како би се осигурала што већа тачност.
Имамо стриктне смјернице за набавку и само линкамо на угледне медијске странице, академске истраживачке институције и, кад год је то могуће, медицински прегледане студије. Имајте на уму да су бројеви у заградама ([1], [2], итд.) Везе које се могу кликнути на ове студије.
Ако сматрате да је било који од наших садржаја нетачан, застарио или на неки други начин упитан, одаберите га и притисните Цтрл + Ентер.
Остеобластокластом
Медицински стручњак за чланак
Последње прегледано: 04.07.2025
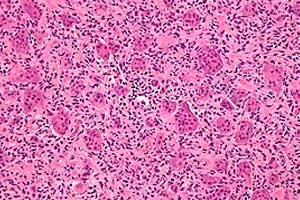
Случајеви онколошких болести су у сталном порасту у свету. Међу лезијама скелетног система, остеобластокластом (џиновски ћелијски тумор, остеокластом) је најчешћи – бенигни туморски процес склон малигнитету, способан да оштети различите скелетне кости. [ 1 ] Примарна клиничка слика болести протиче непримећено, али временом, оток одвојеног коштаног подручја привлачи пажњу: тумор се постепено, безболно повећава. Лечење патологије је хируршко, што подразумева уклањање остеобластокластома унутар здравих ткива. Уз благовремено лечење, исход болести се сматра охрабрујућим. [ 2 ]
Епидемиологија
Први детаљан опис овог тумора дао је француски хирург Огист Нелатон у 19. веку. Формација гигантских ћелија је уврштена у категорију фиброзних остеодистрофија. Патологија је називана различитим терминима: смеђи тумор, гигантом, остеокластом, локална фиброзна остеодистрофија, сарком гигантских ћелија. Назив остеобластокластом у медицинску терминологију увео је професор Русаков.
Данас, специјалисти немају сумње у вези са туморским пореклом остеобластокластома, који се сматра једном од најчешћих коштаних неоплазми. Болест се јавља код мушкараца и жена са приближно истом учесталошћу. Постоје описи породичне и наследне патологије.
Остеобластокластом се може развити у готово сваком узрасту. Познати су случајеви откривања тумора и код једногодишњих беба и код 70-годишњих старијих особа. Према статистици, скоро 60% пацијената са таквом неоплазмом су људи старости 20-30 година.
Остеобластокластом спада у категорију солитарних тумора, обично појединачних. Ретко се такви жаришта развијају у суседним коштаним ткивима. Лезија се најчешће шири на дуге цевасте кости (скоро 75% случајева), а нешто ређе су погођене мале и равне кости.
Дуге цевасте кости су погођене углавном у подручју епиметафизе (у детињству - у подручју метафизе). Раст тумора у ткива зглобне и епифизне хрскавице се не примећује. Ређе, патологија погађа подручје дијафизе (мање од 1% случајева).
Остеобластокластом костију лица чини више од 20% свих тумора пронађених на овој локацији.
Медицински специјалисти разликују малигни и бенигни остеобластокластом. Малигна патологија је ретка у детињству.
Узроци остеокластоми
Лекари не могу да укажу на један јасан разлог за развој остеобластокластома. Верује се да на појаву патологије могу утицати:
- инфламаторни процеси који утичу на кост и периостеум;
- трауматске повреде или поновљене повреде истог подручја кости;
- поновљена зрачења;
- поремећај формирања костију током пренаталног периода.
У око седам од десет случајева, остеобластокластом погађа дуге цевасте кости, али се може проширити на оближње тетиве и мека ткива.
Ако се патологија развије у максилофацијалном подручју, онда је најчешће узрок повреда костију или инфективни процес - на пример, након вађења зуба, екстирпације. Мање често се појава неоплазме бележи у пределу фибуле и тибије, ребара и кичменог стуба.
Жене често пате од руку, прстију на ногама, фемура, зглобова колена, са формирањем теносиновијалног гигантског ћелијског тумора дифузног облика. Такав тумор има изглед густе формације међу меким ткивима, локализоване у близини тетива. Постепено се процес шири на зглобну кост, оштећујући је и уништавајући.
Генерално, узроци остеобластокластома се сматрају следећим:
- промене у хормонској равнотежи;
- ендокрине патологије;
- изложеност професионалним опасностима, лошим навикама;
- лоша исхрана;
- дуготрајна или неправилна употреба одређених лекова;
- паразитске лезије;
- дуготрајан боравак у радиоактивним зонама.
Трансформација бенигног остеобластокластома у малигни тумор је могућа под утицајем:
- честе повреде патолошки измењеног сегмента костију;
- јаке хормонске промене (на пример, током трудноће);
- поновљено зрачење.
Горе наведени фактори не морају нужно довести до развоја патологије, али могу имати негативан утицај на људе предиспониране на развој остеобластокластома.
Фактори ризика
Остеобластокластом се најчешће развија код пацијената старијих од 10 година. Код деце млађе од 5 година, патологија је веома ретка.
Ризик од развоја тумора повећава се под утицајем следећих фактора:
- Неповољни услови животне средине, присуство професионалних и домаћих опасности, интоксикације, хроничне заразне болести, паразитске инфестације.
- Историја онколошких патологија, претходна радиотерапија (посебно неколико курсева), друга изложеност зрачењу (укључујући живот или рад у радиоактивно опасним регионима).
- Честе повреде, преломи, модрице, пукотине костију.
- Генетски фактори, генске промене или мутације, дијагноза рака код блиских рођака.
- Конгенитални дефекти костију, поремећаји структуре скелета.
Често се фактор животне средине не сматра главним разлогом, и то потпуно узалуд: проблеми животне средине директно утичу на квалитет ваздуха, прехрамбених производа, водног режима подручја, што неизбежно утиче на здравље. Неповољни ефекти ултраљубичастог зрачења се примећују ако особа дуго и редовно посећује плаже и отворене базене, изгори од сунца.
Утицај канцерогена и зрачења се такође налази у многим опасним индустријама које укључују хемикалије попут никла, азбеста, сумпорне киселине, арсена, као и у преради метала и пластике.
Патогенеза
Гигантски ћелијски тумор је комплексна хистолошки бенигна коштана лезија која се ретко понавља, иако је свакако извор „бенигних“ метастаза и често се трансформише у сарком након зрачења. У одсуству јасног хистогенетског порекла, гигантски ћелијски тумор је назван по свом специфичном хистолошком изгледу.
Типичан морфолошки опис је бенигна мононуклеарна лезија стромалних ћелија са обилним бенигним џиновским ћелијама сличним остеокластима. Имунохистохемијске и молекуларне студије ткива остеокластома показују две популације стромалних ћелија, једну састављену од пролиферирајућих вретенастих ћелија које представљају маркере остеобластног порекла,[ 3 ],[ 4 ] док се друга популација састоји од полигоналних ћелија које се боје за CD14+/CD68+ моноцитне/макрофагне антигене.[ 5 ]
Главне патогенетске карактеристике остеобластокластома:
- Тумор обухвата два типа ћелија: вишеједарне гигантске ћелије и мале мононуклеарне ћелије;
- најчешће су погођени дистални сегмент фемура, проксимални сегмент тибије, дистални сегмент радијуса, као и карличне кости и лопатица (ређе - кичмени стуб);
- лезија је претежно изолована и усамљена;
- тумор се налази у епифизи или метафизи, која значајно отиче, деформише се у облику великог туберкула или хемисфере;
- патолошки процес допире до зглобне хрскавице и прекида се;
- неоплазма расте у свим правцима, али главни раст се примећује дуж осе дуге кости према дијафизи;
- попречна димензија дијаметрално се повећава више од три пута;
- у ћелијској варијанти остеобластокластома, неоплазма се састоји од комора одвојених једна од друге потпуним и делимичним баријерама (попут сапунице или неправилних саћа);
- постоји дивергенција кортекса, оток изнутра, проређивање, без периосталних слојева;
- ако је остеобластокластом значајне величине, онда се кортекс ресорбује, неоплазма је окружена танком љускастом капсулом која се састоји од зидова површинских комора;
- у остеолитичкој варијанти нема коморног обрасца, коштани дефект је хомоген;
- маргинални дефект у облику тањира;
- примећује се ресорпција кортикалног слоја, кора постаје оштрија на линији оштећења, без подривања или периосталних слојева;
- дефект има јасне контуре;
- Патолошки преломи се примећују код 12% пацијената.
Остеобластокластом погађа подручја богата мијелоидном коштаном сржи. Често се откривају изражене закривљености и скраћивање кости - посебно у случајевима касне дијагнозе и лечења. У већини случајева, тумор се налази ексцентрично, са уништењем огромне већине коштаних кондила. Радиолошки се примећује достизање субхондралног слоја кости. У скоро половини случајева, захваћен је цео зглобни крај кости, који отиче, кортикални слој је уништен, лезија се протеже ван граница кости.
Данас се остеобластокластом ретко сматра бенигним тумором: класификује се као агресивна неоплазма, првенствено због своје непредвидивости и велике вероватноће малигнитета.
Симптоми остеокластоми
Клиничке манифестације у детињству и старости су готово исте. Први знаци се не откривају одмах, јер се остеобластокластом у почетку развија латентно и може се идентификовати тек скоро годину дана након почетка развоја.
Стручњаци симптоме деле на опште и локалне. Општи знаци обично прате малигни остеобластокластом, а локални су присутни код бенигних неоплазми.
Општи симптоми не зависе од локације погођене кости:
- јак бол у подручју раста тумора;
- палпаторно крцкање, што указује на раст неоплазме и уништавање коштаног сегмента;
- појава мреже крвних судова изнад патолошког фокуса;
- стално повећање надимања;
- повећање бола како тумор расте;
- оштећење функције мишића и зглобова у близини погођеног подручја;
- увећање оближњих лимфних чворова;
- општа слабост, умор;
- повећање телесне температуре;
- губитак апетита, губитак тежине;
- апатија, беспомоћност.
Локалне манифестације су „везане“ за локацију погођене кости. На пример, ако се остеобластокластом развије у једној од вилица, симетрија лица се постепено нарушава. Пацијент почиње да има потешкоће са говором, жвакањем, а понекад се зуби олабаве и испадају. У тешким случајевима формирају се некротична подручја и фистуле.
90% гигантских ћелијских тумора показује типичну епифизну локацију. Тумор се често протеже у зглобну субхондралну кост или чак граничи са хрскавицом. Зглоб и/или његова капсула су ретко захваћени. У ретким случајевима када се остеокластом јави код детета, лезија је највероватније у метафизи. [ 6 ], [ 7 ] Најчешћа места у опадајућем редоследу су дистални фемур, проксимална тибија, дистални радијус и сакрум. [ 8 ] 50% остеокластома настаје у пределу колена. Друга уобичајена места укључују главу фибуле, проксимални фемур и проксимални хумерус. Локализација у карлици је ретка. [ 9 ], [ 10 ] Познато је да се јавља мултицентричност, или синхрона појава остеокластома на различитим скелетним местима, али је изузетно ретка. [ 11 ], [ 12 ]
Ако се остеобластокластом развије у ногама, ход пацијента се мења, временом мишићи оштећеног доњег екстремитета атрофирају, ходање постаје тешко. У неким случајевима долази до дистрофичних коштаних процеса, кост постаје тања. Јављају се патолошки преломи, праћени јаким болним синдромом и отоком ткива. Могу се јавити компликације у облику хеморагија, хематома и некрозе меких ткива.
Ако се остеобластокластом развије у пределу хумеруса или фемура, онда су моторичке способности фаланги прстију и укупна функција погођеног уда оштећене.
Када туморски процес постане малигни, стање пацијента се погоршава. Следећи знаци су вредни пажње:
- бол у погођеном подручју кости се повећава;
- неоплазма стално расте;
- коштано ткиво је уништено, подручје таквог уништења се шири;
- туморски фокус губи своје јасне границе;
- кортикални слој је уништен.
Само специјалиста може видети такве промене приликом извођења инструменталне дијагностике.
Бенигни остеобластокластоми карактерише се постепеним латентним или асимптоматским током. Синдром бола се јавља само током прогресије патологије; након неколико месеци, пацијент почиње да осећа зрачећи бол. Код многих пацијената, први показатељ болести је патолошки прелом. Приликом дијагнозе, око 12% пацијената са остеокластомом тренутно има патолошки прелом. [ 13 ], [ 14 ] Верује се да присуство патолошког прелома указује на агресивнију болест са већим ризиком од локалног рецидива и метастатског ширења. [ 15 ]
Када остеобластокластом постане малигни, претходно једва приметан тумор постаје болан, а откривају се знаци иритације нервних завршетака. Ако је неоплазма првенствено малигна, онда постоји јак, исцрпљујући бол, са брзо растућом неуролошком сликом.
Остеобластокластом код деце
Клинички знаци различитих облика бенигног остеобластокластома често су различити. Цистични облици не манифестују симптоме дуго времена, а у 50% случајева се откривају тек након развоја патолошког прелома. Туморски процес се открива са тешком интраосеалном пролиферацијом ткива, са појавом синдрома бола. Протрузија коштаног дела се јавља само са израженом пролиферацијом: пацијент има проширену венску мрежу, ограничену покретљивост зглобова. Литички облик остеобластокластома карактерише се бржим растом, раним појавом бола, али се контрактуре јављају ређе.
Најчешће, у детињству, остеобластокластом погађа горње метафизе хумеруса и фемура. Ређе се лезије налазе у доњој фемурској метафизи, тибији и фибули. У литичком облику могуће је уништење епифизне хрскавице са даљим ширењем на епифизу, без продора у зглоб (зглобна хрскавица остаје нетакнута). У активном цистичном облику, раст тумора се примећује у централном делу дијафизе, са оштрим истањивањем кортикалног слоја и отоком костију.
Остеобластокластоми у детињству су углавном бенигни, али могу изазвати и значајно уништавање костију. Када епифизна хрскавица расте, раст подручја удова се успорава, могу се јавити патолошки преломи, псеудоартроза са израженим коштаним дефектом и синдром бола.
У малигном процесу, формира се неоплазма остеогеног типа саркома: карактеристичан је брз раст и изражено уништавање костију. За диференцијалну дијагнозу, деца се подвргавају хистолошком прегледу.
Фазе
Стручњаци разликују литичку и ћелијско-трабекуларну фазу развоја остеобластокластома.
- Ћелијско-трабекуларна фаза карактерише се формирањем жаришта уништења коштаног ткива одвојених преградама.
- Литичка фаза карактерише се формирањем континуираног деструктивног фокуса, који је локализован асиметрично у односу на централну осу кости. Како неоплазма расте, може се проширити на цео попречни пресек кости.
Типичан знак остеобластокластома је одвајање деструктивног фокуса од здравог дела кости. Канал коштане сржи је одвојен од неоплазме затварајућом плочом.
Обрасци
У зависности од клиничких и радиолошких информација и морфолошких карактеристика, разликују се следећи основни типови остеобластокластома:
- Ћелијски тип се налази углавном код пацијената средњих и старијих година. Неоплазма се развија споро, временом се открива као густи оток са нодуларном површином, без могућности ограничавања од здраве кости. Када се локализује у пределу вилице, ова последња добија вретенасти облик. Положај зуба се не мења. Ткиво које покрива ћелијски остеобластокластом има анемични карактер. Радиографски се разликује сенка од великог броја цистичних и ћелијских формација, одвојених једна од друге баријерама. Нема реакције периоста.
- Цистични облик остеобластокластома у почетку изазива болне сензације. Приликом палпације тумора, нека подручја су савитљива, а примећује се симптом "хрупкања пергамента". Кост изнад неоплазме постаје тања, има глатки, конвексни, куполасти облик. На рендгенском снимку, лезија подсећа на одонтогену цисту или амелобластом.
- Литички тип патологије је релативно редак, углавном код деце и адолесцената. Неоплазма расте прилично брзо. На позадини проређивања кортикалног слоја, појављују се болови: у почетку почињу да сметају у мировању, затим - приликом палпације погођеног подручја. Примећује се ширење васкуларне мреже изнад места тумора. Када је патолошки фокус локализован у пределу вилице, зуби постају криви и лабави. Могући су патолошки преломи. На рендгенском снимку присутна је неструктурирана зона просветљења.
Према степену малигнитета, остеобластокластом се дели на бенигни (без ћелијског атипизма), примарни малигни и малигни (трансформисан из бенигног тумора).
У зависности од локализације, разликују се следеће врсте патологије:
- Периферни облик остеобластокластома на горњој вилици нема никакве посебне морфолошке карактеристике и налази се на деснима.
- Централни облик се налази унутар коштане структуре и, за разлику од периферног облика, има хеморагичне зоне, које узрокују смеђу нијансу неоплазме. Тумор је представљен једним конгломератом.
- Остеобластом доње вилице налази се у дебљини коштаног ткива, у пределу молара и премолара. Раст неоплазме се јавља током неколико година (у просеку - 3-10 година), праћен кршењем функције темпоромандибуларног зглоба.
- Остеобластокластом горње вилице манифестује се појавом избочења погођеног подручја вилице, клаћењем зуба и асиметријом лица. Тумор расте споро и безболно.
- Остеобластокластом фемура је најчешћа локализација, са оштећењем зоне раста костију: великог трохантера, врата и главе фемура. Ређе је захваћен мали трохантер (изолован). Патологија је праћена болом, деформацијом костију, патолошким преломима.
- Остеобластокластом илијума се најчешће развија у његовој бази. Такође је могуће захватити хрскавицу у облику слова Y са уништењем хоризонталне гране пубичне кости или силазне гране ишијума. Патологија је у почетку асимптоматска, затим се јавља бол при напору, хромост.
Компликације и посљедице
Најнеповољнија последица бенигног остеобластокластома је његова малигност, или малигнитет. Малигни гигантоцелуларни тумор је редак; анализа студија је показала учесталост од 1,6% примарних малигнитета и 2,4% секундарних малигнитета. Открива се инфилтративни раст, захваћени су најближи лимфни чворови, а метастазе се могу ширити. [ 16 ]
Малигни гигантски ћелијски остеобластом може произвести следеће врсте метастаза:
- вруће (брзо се развија, активно уништава околна ткива);
- хладно (без специфичног развоја, постоји дуго времена у неактивном стању, али има способност трансформације у „вруће“);
- нем (постоји у стању анабиотског анабиотског и случајно је откривен).
Малигни остеобластокластом може се јавити у три варијанте:
- Примарни малигни тумор задржава свој основни тип структуре, али постоји атипичност мононуклеарних елемената и присуство митозе у њима.
- Малигнитет првенствено бенигног тумора са развојем вретенастог ћелијског или остеогеног саркома.
- Малигнитет након претходног лечења, посебно након нерадикалних интервенција или ирационалне радиотерапије. У таквој ситуацији се најчешће развија полиморфни ћелијски сарком са плућним метастазама.
Малигни остеокластом се генерално сматра саркомом високог степена; [ 17 ] међутим, подаци из студија указују на то да се малигни остеокластом понаша као сарком ниског или средњег степена. [ 18 ] Метастазе се јављају код 1–9% пацијената са остеобластокластомом, а неке раније студије су повезале учесталост метастаза са агресивним растом и локалним рецидивом. [ 19 ], [ 20 ]
Након хируршких интервенција, пацијентима са ограниченом или изгубљеном способношћу за рад додељује се одговарајућа група инвалидитета.
Дијагностика остеокластоми
За дијагнозу остеобластокластома потребно је користити следеће методе:
- испитивање пацијента, пажљив преглед и палпација погођеног подручја кости, проучавање анамнезе;
- лабораторијска и инструментална дијагностика, морфолошке студије.
Приликом утврђивања анамнезе патологије, лекар обраћа пажњу на прве манифестације тумора, присуство и природу бола, претходне болести и повреде, претходно лечење и опште стање. Такође је важно разјаснити стање уринарног, репродуктивног, респираторног система, јетре и бубрега, лимфних чворова, и извршити ултразвучну дијагностику унутрашњих органа.
Апсолутно свим пацијентима се прописују анализе крви и урина, одређивање протеина и фракција, сијалинске киселине, фосфор и калцијум. Потребно је одредити ензимску активност фосфатаза, спровести дифенил тест, проценити Ц-реактивни протеин итд. Треба напоменути да су лабораторијски индикатори за туморе костију обично неспецифични, али могу помоћи у диференцијалној дијагностици. На пример, код малигног остеобластокластома могуће су промене као што су леукоцитоза, убрзана седиментација еритроцита, смањење протеина у крви и нехемоглобинског гвожђа, повећање сијалинске киселине и алкалне фосфатазе. У урину се појављују оксипролин и хексокиназа. У крвном серуму се повећава ниво фосфора и калцијума.
Конвенционалне студије за сумњу на остеобластокластом укључују опште и циљане рендгенске снимке, томографију. Рендген омогућава прецизнију локализацију, обим и природу процеса болести, као и одређивање њеног ширења на околне органе и ткива. Компјутерска томографија омогућава испитивање дубоких патолошких разарања и одређивање величине лезије унутар кости. Међутим, магнетна резонанца се сматра информативнијом: на основу информација добијених током студије, лекари могу да саставе просторну слику, укључујући и тродимензионалну.
Током морфолошког прегледа, проучава се материјал добијен током аспирације и трепанобиопсије, или уклоњене области костију заједно са остеобластокластомом. Пункцијска биопсија се врши помоћу посебних игала, а тумор се пунктира под рендгенским посматрањем.
Током рендгенског прегледа дугих цевастих костију, код пацијената се открива остеолитички деструктивни фокус, локализован ексцентрично у пределу епифизе. У динамици, патологија дивергира ка зглобној хрскавици, као и ка коштаној метафизи, и може заузети цео попречни пресек (што је типично за остеобластокластом главе фибуле и радијуса). Кортикални слој је знатно истањен, отечен, а често се открива делимично уништење. Код бенигног процеса нема периостеалне реакције. Граница између неоплазме и сунђерастог материјала је замућена, нема јасноће. У огромној већини случајева, склеротична граница је одсутна.
У случајевима оштећења кичмене мождине, тумор се у 80% случајева налази у телу пршљена. Може бити захваћено тело са луком и наставцима, понекад је у патолошки процес укључено неколико пршљенова, ребарних делова и сакроилијачног зглоба. Деструктивни фокуси могу имати ћелијску или литичку структуру.
Приликом проучавања слојевитих слика на ЦТ-у, утврђује се уништење лука са попречним наставцима, што се не може видети на обичном рендгенском снимку. Употреба МРИ нам омогућава да испитамо утицај тумора на кичмену мождину. [ 21 ], [ 22 ]
Примарни малигни остеобластокластом се на рендгенском снимку дефинише као литички деструктивни фокус са замућеним границама. У неким случајевима, структура је грубо-мрежаста. Постоји „оток“ захваћеног коштаног подручја, јако проређивање кортикалног слоја са његовим накнадним уништењем. Кортикална плоча је хетерогена изнутра. Могућа је периостална реакција.
Код малигне трансформације иницијално бенигног остеобластокластома открива се крупно-мрежаста, ситно-мрежаста или литичка структура деструктивног фокуса. Захваћено коштано подручје је „отечено“, кортикални слој је веома танак, са неравним обрисима на унутрашњој страни. Могућа је кортикална деструкција. Периостеална реакција (слаб Кодманов врх) има карактер булбозног периоститиса.
Да би се откриле могуће метастазе, прописује се сонографија која помаже у проучавању стања унутрашњих органа.
Завршна фаза дијагностике тумора костију је хистолошка идентификација и цитолошки преглед брисева. Материјал се узима биопсијом (отвореном или пункцијом).
Диференцијална дијагноза
Бенигни остеобластокластоми захтевају диференцијацију од свих патологија које показују знаке коштане цисте или лизе ткива на радиографском снимању. Такве патологије укључују:
- фиброзна дисплазија;
- литички остеогени сарком;
- паратироидна остеодистрофија;
- жариште коштане туберкулозе;
- анеуризмалне коштане цисте.
Уколико постоје велике и прогресивне коштане лезије, треба посумњати на остеобластокластом. Овај тумор карактерише одсуство остеопорозе околних костију, деструктивни процес из метафизе и касно продирање патологије у епифизу.
Могуће је разликовати паратироидну остеодистрофију од остеобластокластома само помоћу радиографије и биохемијских студија.
Тешкоће могу настати током дијагнозе остеобластокластома дугих цевастих костију, као и приликом диференцирања болести од остеогеног саркома или цистичних формација (коштаних или анеуризмалних).
Локализација анеуризмалне цисте је углавном дијафиза или метафиза. Са ексцентричном локализацијом такве цисте, примећује се локални оток костију, танак кортикални слој: неоплазма је растегнута дуж кости, може садржати калкарне честице. Са централном локализацијом, метафиза или дијафиза симетрично отиче, што се не дешава код остеобластокластома.
У детињству, остеобластокластом се може помешати са моностотским типом фиброзне остеодисплазије. У овој ситуацији, кост је деформисана, скраћена (понекад и продужена), али не отиче, као код остеобластокластома. Фиброзна остеодисплазија углавном погађа метафизу и дијафизу цевастих костију. Кортикални слој се може задебљати, склеротична подручја се формирају око зона уништења. Процес развоја је безболан, спор.
Ако остеобластокластом утиче на доњу вилицу, патологију треба разликовати од одонтома, коштаног фиброма, адамантинома и дентигерне цисте.
Кога треба контактирати?
Третман остеокластоми
Циљ лечења је минимизирање морбидитета и максимизирање функционалности захваћене кости; традиционално се овај третман изводио интралезијском киретажом са пуњењем шупљине. Новије технике, попут цементације коштаним цементом, су охрабрујуће јер помажу у реконструкцији и смањују локални рецидив.[ 23 ]
Једини начин да се потпуно решите остеобластокластома је хируршки: тумор се уклања, спречавајући даље оштећење кости.
Мали остеобластокластоми се пажљиво стружу помоћу посебне кирете. Настали коштани дефект се надокнађује аутотрансплантацијом. У случају великих величина тумора, врши се ресекција костију, након чега следи пластична хирургија. [ 24 ], [ 25 ], [ 26 ]
Због високе стопе (25-50%) локалног рецидива након киретаже и трансплантације костију, хирурзи су охрабрени да побољшају своје хируршке процедуре коришћењем хемијских или физичких адјуванса као што су течни азот, акрилни цемент, фенол, водоник-пероксид, локална хемотерапија или радиотерапија.[ 27 ],[ 28 ] Показано је да локална адјувантна терапија помаже у контроли стопе рецидива.[ 29 ]
Ако је из неког разлога пацијенту контраиндикована хируршка интервенција, онда му се прописује радиотерапија. Уз помоћ зрачења могуће је зауставити раст неоплазме и уништити њену структуру. [ 30 ]
Такође је могуће користити следеће технике:
- Интралезионална примена стероидних лекова. Ова метода је релативно нова и није се дуго користила. Помоћу ињекција могуће је постићи позитивне резултате код малих остеобластокластома: тумор се смањује у величини. Понекад, на крају лечења, лезија постаје радионепрозирнија у поређењу са околним коштаним подручјем.
- Увођење алфа-интерферона. На основу теорије о васкуларном пореклу остеобластокластома, специјалисти су у праксу увели ињекцију алфа-интерферона. Овај лек има антиангиогену способност - то јест, успорава раст крвних судова. Ова метода је постала ефикасна код око 50% пацијената, али се користи релативно ретко, што је због великог броја нежељених ефеката - као што су главобоље, опште погоршање здравља, јак умор и смањена радна способност.
За лечење малигног (примарног или секундарног) остеобластокластома користи се само хируршка интервенција, која укључује ресекцију тумора заједно са коштаним подручјем. Пре и после операције, пацијенту се прописује зрачење и хемотерапија.
Неоперабилни остеокластоми (нпр. неки сакрални и карлични тумори) могу се лечити транскатетерском емболизацијом њиховог снабдевања крвљу.
- Анти-RANKL терапија
Џиновске ћелије прекомерно експресују кључни медијатор у остеокластогенези: RANK рецептор, који заузврат стимулише цитокин RANKL, који луче стромалне ћелије. Студије деносумабра, моноклонског антитела које се специфично везује за RANKL, дале су импресивне резултате лечења, што је довело до његовог одобрења од стране Америчке агенције за храну и лекове (FDA). [ 31 ], [ 32 ] Деносумаб је првенствено намењен пацијентима са високим ризиком од рецидива након почетне операције и локалног рецидива.
Хируршко лечење
Различите студије показују да је широка ресекција повезана са смањеним ризиком од локалног рецидива у поређењу са интралезијском киретажом и може повећати преживљавање без рецидива са 84% на 100%.[ 33 ],[ 34 ],[ 35 ] Међутим, широка ресекција је повезана са већом стопом хируршких компликација и доводи до функционалног оштећења, што обично захтева реконструкцију.[ 36 ],[ 37 ],[ 38 ]
Ако је остеобластокластом локализован у дугим цевастим костима, могу се користити следеће хируршке интервенције:
- Маргинално уклањање ало или аутопластиком се врши код бенигног остеобластокластома, који се споро развија, са ћелијском структуром, налази се на периферији епиметафизе. Фиксација металним шрафовима је могућа.
- Ако се туморски процес протеже до дијаметралне средине кости, уклања се 2/3 кондила и део дијафизе са зглобном површином. Дефект се попуњава хрскавичавим алографтом. Користе се јаки везни вијци и завртњи. Спајање алографта и кортикалног слоја кости домаћина се врши косо, како би се избегло слегање зглоба.
- Ако је епиметафиза уништена или постоји патолошки прелом, онда се врши сегментна ресекција са дезартикулацијом зглоба и заменом дефекта алографтом. Фиксација штапом на цементу.
- У случају патолошког прелома и малигнитета остеобластокластома у проксималном делу фемура, изводи се тотална операција замене кука.
- Приликом уклањања зглобних крајњих сегмената коленског зглоба користи се ало-хемиартикуларна трансплантација са јаком фиксацијом. Могућа је индивидуална тотална ендопротетика са титанијумским продуженим стаблом и накнадна радиотерапија.
- Ако је агресивни тумор локализован у пределу дисталног краја тибије, врши се ресекција са остеопластичном артродезом скочног зглоба. У случају оштећења талуса, користи се коштана екстирпација са продужавајућом артродезом према Зацепину.
- Ако је патолошки фокус локализован у цервикалном делу кичме, практикује се предњи приступ пршљеновима. Антеролатерални приступ је могућ уз пажљиво одвајање ждрела и предње стране пршљенова до кранијалне базе.
- На нивоу Th1 Th2 користи се предњи приступ са косом стернотомијом до трећег међуребарног простора. Крвни судови се пажљиво померају надоле. Ако се лезија налази у 3-5 торакалних пршљенова, врши се антеролатерални приступ и ресекција трећег ребра. Лопатица се помера уназад без пресецања мишића. Тешкоће могу настати при приступу предњим површинама горњих сакралних пршљенова. Користи се антеролатерални ретроперитонеални приступ десно, уз пажљиво раздвајање крвних судова и уретера.
- Уколико се открије тешко уништење пршљенова или ширење тумора на лукове у торакалној и лумбосакралној кичми, врши се транспедикуларна-трансламинарна фиксација са уклањањем захваћених пршљенова и аутопластиком.
- Ако се остеобластокластом налази у пубичним и ишијалним костима, захваћено подручје се уклања у границама здравих ткива без трансплантације костију. Ако су захваћени дно и кров ацетабулума, индиковано је уклањање са накнадном коштано-пластичном заменом дефекта.
- Ако су сакрум и Л5 уништени, захваћени делови се уклањају постериорно и стабилизују транспедикуларном фиксацијом. Неоплазма се затим уклања ретроперитонеално, након чега се касније пресађује кост.
Превенција
Не постоје специфичне превентивне мере за спречавање појаве остеобластокластома. У сврху превенције, стручњаци препоручују редовно подвргавање рендгенском прегледу сваке 1-2 године како би се такви тумори благовремено открили и лечили.
Ако особа открије било какво збијање костију, мора одмах да се консултује са лекаром: терапеутом, ортопедом, онкологом, трауматологом или вертебрологом.
Додатне медицинске препоруке укључују:
- избегавајте повреде, интоксикације, храните се правилно и хранљиво, будите физички активни;
- благовремено се консултујте са лекаром, укључујући и у вези са болестима мишићно-скелетног система;
- Обавезно посетите лекара и подвргните се дијагностичком прегледу ако се појави било какав нови раст непознатог порекла.
Прогноза
Код пацијената са остеобластокластомом, исход болести зависи од многих фактора, као што су карактеристике развоја тумора, његова малигност или бенигност, локализација, ширење, благовременост лечења итд. Последњих година, резултати лечења малигних тумора костију постали су много прогресивнији. Лекари користе комбиновани приступ, ако је потребно, користећи интензивну полихемотерапију. Истовремено, проценат потпуно опорављених пацијената је већи од 70%.
Стручњаци кажу да је прогноза позитивна ако се остеобластокластом потпуно хируршки уклони и нема рецидива. Кад год је то могуће, хирурзи увек покушавају да изврше операције које чувају органе уз истовремену трансплантацију костију, а само у неким случајевима реч је о мутилирајућим интервенцијама, након којих особа више не може да обавља одређене радње: мора да промени начин живота. У таквим ситуацијама, лекари под термином „опоравак“ схватају „одсуство туморских процеса“. Таквим пацијентима је потребна накнадна дуготрајна рехабилитација, ортопедска, а понекад и психолошка помоћ.

